Дефект межпредсердной перегородки относится к врожденным порокам развития. Обусловлен наличием сообщения между правым и левым предсердием. В зависимости от выраженности дефекта может никак не проявлять себя либо вызывать одышку, шумы и другие симптомы. Единственный способ лечения дефекта межпредсердной перегородки (ДМПП) – оперативное вмешательство. Техника выполнения операции определяется индивидуально.
Что такое ДМПП
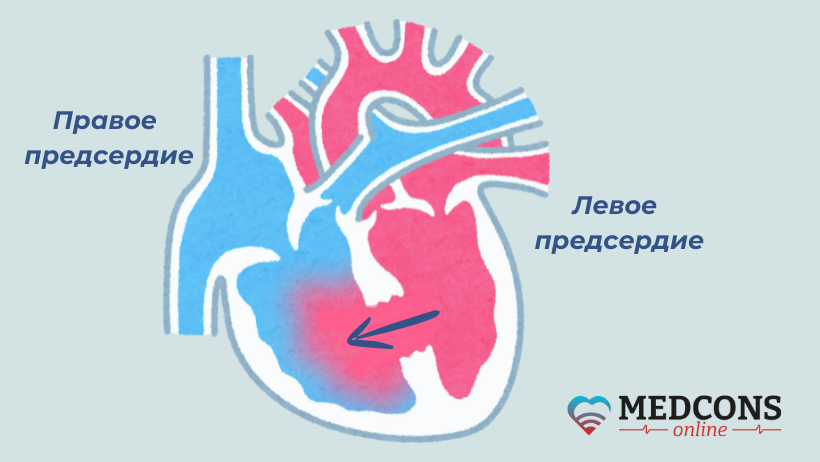
Дефект межпредсердной перегородки – это одно или несколько отверстий, расположенных в перегородке между правым и левым предсердием. Из-за них возникает патологический сброс крови, в результате нарушается гемодинамика.
ДМПП составляет 5-15% случаев всех врожденных пороков сердца. У новорожденных девочек он встречается в два раза чаще, чем у мальчиков. Патология может быть изолированной либо сочетаться с другими врожденными нарушениями развития сердца.
По месту локализации дефекта в перегородке выделяется три основных вида:
- Ostium secundum. В этом случае патологическое отверстие располагается в овальной ямке, в центре межпредсердной перегородки.
- Sinus venosus. Дефект локализуется по задней стенке перегородки, ближе к нижней или верхней полой вене.
- Ostium primum. Отверстие располагается на передней стороне перегородки.
Симптомы зависят от типа дефекта.
Причины возникновения ДМПП
Помимо перечисленного, спровоцировать развитие патологии могут:
- сахарный диабет;
- эндокринные патологии;
- длительный прием лекарственных препаратов;
- употребление алкоголя во время беременности;
- воздействие радиации;
- гестационные осложнения.
Чем опасен ДМПП?
Патология может осложняться инфекционным эндокардитом, в то же время при других врожденных пороках сердца данное осложнение встречается чаще. Согласно статистике, в 10% случаев развивается ревматизм.
Особенности гемодинамики
В левом и правом предсердии давление крови отличается. При наличии отверстия в перегородке возникает артериовенозный шунт. Объем сброса зависит от величины дефекта. В результате этого отмечается увеличение наполняемости малого круга кровообращения и нагрузки на правое предсердие. Одновременно с этим усиливается работа правого желудочка. По причине того, что объем выброса крови не соответствует размеру клапанного отверстия, развивается относительный стеноз легочной артерии.
Через некоторый период времени гиперволемия малого круга провоцирует развитие легочной гипертензии. Данное осложнение чаще встречается у детей старше 15 лет. При тяжелой форме гипертензии развивается правожелудочковая недостаточность.
Симптомы дефекта межпредсердной перегородки
ДМПП может длительное время протекать с гемодинамической компенсацией. Выраженность симптомов зависит от локализации дефекта, его размера, продолжительности существования нарушения, наличия осложнений.
Если в детском возрасте не был выявлен порок, либо было принято решение о наблюдении за состоянием без проведения операции, ребенок вырастает, не испытывая никаких проблем со здоровьем. У взрослого человека возможно нарушение сердечного ритма, особенно после перенесенного заболевания.
За счет нарушения гемодинамики повышается риск формирования тромбов, что может стать причиной острого нарушения кровообращения (инфаркт/инсульт).
Проявление ДМПП у новорожденных
Единственным признаком порока на первом месяце жизни может быть цианоз, возникающий во время плача или беспокойства. По этой причине таким детям часто выставляется диагноз – перинатальная энцефалопатия.
Если дефект средних и больших размеров, первые признаки патологии проявляются в 3-4 месяца и включают выраженную бледность кожи, тахикардию, малый прирост массы тела. Такие дети часто страдают от респираторных заболеваний, сопровождающихся влажным продолжительным кашлем. На гиперволемию малого круга указывает одышка, головокружение. У детей более старшего возраста отмечается чрезмерная утомляемость и одышка при физической нагрузке.
Диагностика ДМПП
Диагностика при ДМПП направлена на определение локализации отверстия и его размера. Также для выбора эффективного лечения важно определить:
- объем сброса крови;
- наличие или отсутствие легочной гипертензии;
- наличие аритмии;
- наличие или отсутствие сопутствующих пороков развития.
В первую очередь назначается эхокардиография. Метод абсолютно безопасен для пациента, проводится в любом возрасте и не имеет противопоказаний. У детей достаточно традиционного обследования, но у подростков с избытком массы и у взрослых для получения исчерпывающей информации может назначаться трансэзофагеальная (чреспищеводная) эхокардиография.
В ходе исследования оценивается наличие нарушения, его локализация, размер, состояние краев. На основании полученных результатов врач решает, какой тип вмешательства выбрать.
Дополнительные методы диагностики
ЭКГ не дает исчерпывающих сведений об анатомических аномалиях сердца. На электрокардиограмме можно заметить признаки гипертрофии правых отделов сердца, изменение ритма, блокаду ножки пучка Гиса.
Помимо этого, в качестве дополнительного метода исследования может применяться катетеризация сердца. Целью процедуры является закрытие дефекта малоинвазивным способом.
В более редких случаях назначается рентген органов грудной клетки. На снимке возможно изменение размеров правого предсердия и желудочка, усиление легочного рисунка, искривление легочной артерии.
При возникновении сомнений относительно правильности постановки диагноза ДМПП, можно обратиться за вторым мнением к опытным специалистам по врожденным порокам сердца.
Лечение
Посредством лекарственной терапии нельзя добиться заращения дефекта. При наличии малых дефектов возможно их самостоятельное закрытие в течение 1-2 лет после рождения. Такие случаи не требуют лечения.
Выделяются ситуации, при которых операция не проводится:
- Пациенты с бессимптомным течением заболевания, когда у больного отсутствуют жалобы и клинические проявления. В этой ситуации, единственный признак порока - изменения, выявляемые при аускультации.
- Пациенты, находящиеся в терминальной стадии заболевания на фоне выраженной легочной гипертензии, когда отмечается изменение шунта на веноартериальный с нарушением кровообращения в обоих кругах.
- Пациенты с комплексом Эйзенменгера (вторичной формой легочной гипертензии).
Эндоваскулярная хирургия
Более крупные вторичные дефекты не зарастают самостоятельно и требуют лечения. Врачи рекомендуют закрывать их на ранней стадии. На сегодня самым прогрессивным методом лечения является эндоваскулярное закрытие дефекта или катетерное вмешательство. Специальное устройство в виде зонтика (окклюдер) позволяет закрыть отверстие в перегородке, исключив тем самым обратный ток крови. При правильном размещении окклюдера удается полностью устранить патологию. В арсенале врачей имеется большое количество окклюдеров различного типа, что позволяет подобрать оптимальный вариант для конкретного пациента с учетом размера дефекта, его локализации и возраста больного.
Операция выполняется без общего наркоза (с применением седации), под контролем ЭхоКГ, через 2-3 дня пациента выписывают из стационара. Процедура показана, если имеются как первичные, так и вторичные дефекты межпредсердной перегородки.
В течение 5-6 месяцев окклюдер покрывается слоем эндотелия и полностью приживается. После этого пациент считается здоровым.
Данный вид вмешательства не проводится при больших дефектах, наличии сопутствующих патологий. В этих ситуациях показана полостная операция в условиях искусственного кровообращения.
В случае возникновения сомнений касательно выбора эндоваскулярного метода пациент может получить консультацию врачей европейских клиник. В кардиологических центрах Европы установка окклюдеров является наиболее безопасной процедурой с вероятностью успеха более 95%.
Хирургическое лечение
При наличии крупных дефектов показана операция на открытом сердце. Для устранения отверстия хирург в ходе хирургического вмешательства использует так называемую заплатку из небольшого лоскута ткани. Для предупреждения осложнений важно до начала операции исключить аномальный дренаж легочных вен (впадение сосуда в правое предсердие), убедившись в их правильном соединении с левым предсердием.
Операция проводится после тщательной подготовки и обследования, под общим наркозом. Заплатка приживается в течение 4-12 месяцев в зависимости от размера и локализации дефекта и служит всю жизнь. До завершения процесса приживания требуется прием препаратов для разжижения крови на протяжении полугода.
Уже через несколько месяцев размеры правого предсердия нормализуются, уходят симптомы ДМПП, пациенты могут вести привычный образ жизни, в том числе поднимать тяжести. У некоторых больных в течение первых недель возможно учащение сердцебиения и нарушения ритма, что корректируется медикаментозно.
После проведения операции важно продолжать наблюдение у кардиолога. В течение первого года врача посещают каждый квартал. Далее периоды увеличиваются. После полного восстановления кардиолога нужно посещать раз в год.
Прогноз ДМПП
При наличии малых дефектов пациенты могут не знать об их наличии вплоть до пожилого возраста. У некоторых детей отмечается спонтанное закрытие отверстия в первые пять лет жизни при условии, что размеры дефекта были малые или средние.
При больших дефектах пациенты живут 35-40 лет при естественном течении заболевания (без какого-либо лечения). Причиной смерти может оказаться сердечная недостаточность, аритмия, тяжелая степень легочной гипертензии.
Второе мнение
Второе мнение – это возможность получить консультацию опытных врачей европейских клиник. Консультации доступны как в режиме онлайн-беседы, так и в форме переписки. Для получения второго мнения достаточно предоставить имеющиеся результаты обследования и назначения, если они есть.
В случае выявления патологии второе мнение может потребоваться, чтобы:
- Принять решение о целесообразности хирургического вмешательства. Опытные врачи могут дать точную оценку состояния пациента и определить необходимость проведения вмешательства.
- Определить сроки проведения операции. ДМПП - это врожденная аномалия, и правильное определение времени проведения хирургического вмешательства зависит от большого количества факторов.
- Выбрать способ проведения вмешательства. Сегодня существует довольно много методов устранения дефекта межпредсердной перегородки, и, учитывая важность органа, выбор должен быть особенно тщательным. Поэтому на этом этапе мнение еще одного врача будет очень ценным.
Использованная литература
- Atrial Septal Defect, Elisa A Bradley, 2020.
- Patent foramen ovale and atrial septal defect, Ahmed Kheiwa, 2020.
- Primum atrial septal defect, A M Sadeghi, 1997.
- Current concept of transcatheter closure of atrial septal defect in adults, Teiji Akagi, 2015.


Комментарии — 0